健康診断・人間ドックで心電図異常!と言われるとドキッとすると思います。
健康診断を受ける意味は、病気を早期に発見することです。まずは焦らずにどんなことが考えれるのか確認しましょう。
要受診以上であれば、専門医療機関を受診しましょう。内科や循環器内科を標榜している機関が良いでしょう。
心電図異常その1:刺激伝導系
心臓は全身に血液を送り出すポンプとして働いています。心臓を動かすきっかけを作っているのが電気信号です。心臓には刺激伝導系とよばれる電気が伝わる経路があります。電気の流れを体の外から検出したのが心電図です。
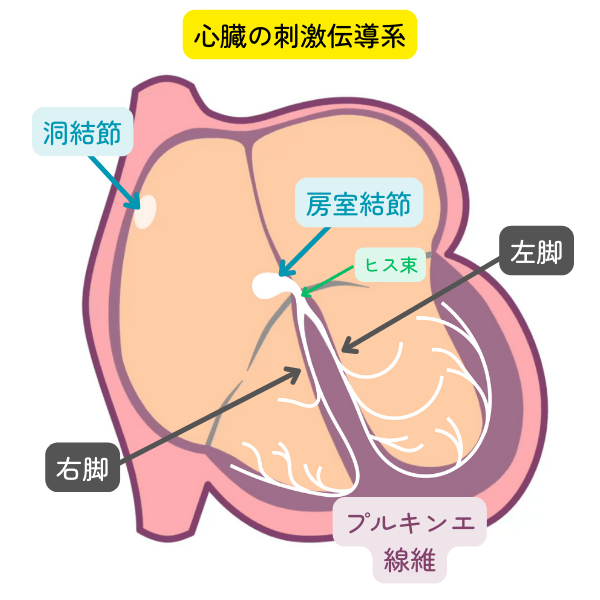
心臓の収縮は電気信号で管理されています。
洞結節 →(心房)→ 房室結節 → ヒス束 → 右脚(→ 右心室)・左脚(→ 左心室)
心臓の電気信号の伝搬経路(刺激伝導系)のどこで障害を受けているかで心電図に変化がでます。
心房から心房への伝導異常
房室ブロック
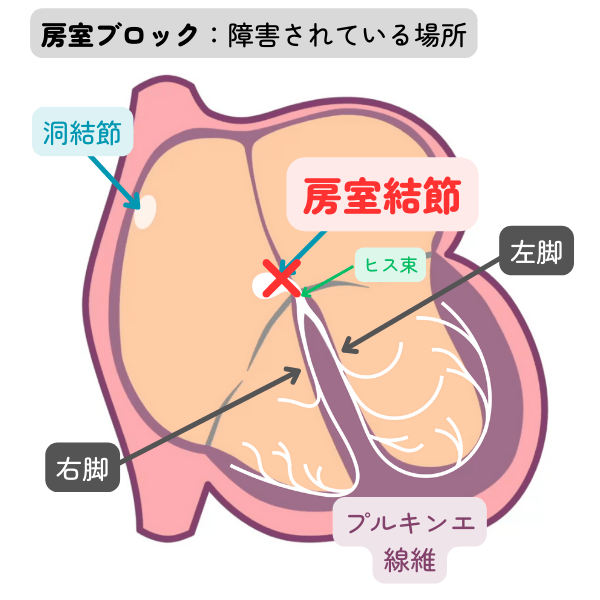
心房から心室へ電気を伝える中継所(房室結節)の伝導が落ちている状態です。心房から心室へ電気が通りにくくなるので房室ブロックと呼ばれます。
房室ブロックは電気の通りにくさの程度で、I 度、II 度、III 度(完全)房室ブロックと分類されます。
| I 度房室ブロック | 房室結節での伝導に正常より時間がかかっているが、心房から心室へ必ず伝導している状態。 |
|---|---|
| 程度が変化なければ経過観察となります。 非常に伝導が悪い場合や自覚症状(疲労感やふらつき)がある場合は精査を行います。 | |
| II 度房室ブロック | 心房から心室への電気が途絶える状態が単発で発生した状態です。 II 度房室ブロックには、ウェンケバッハ型とモビッツ II 型があります。 より進行した場合に心房の電気信号が2回に1回途絶える2:1房室ブロックになることがあります。 |
| (ウェンケバッハ型) | ウェンケバッハ型は臨床的に問題となることは多くありません。 |
| (モビッツ II 型) | モビッツ II 型はより重症な房室ブロックへ移行することがあるため精査が必要です。どちらのタイプでも自覚症状(息切れ、めまい、ふらつき、失神など)があれば精査を行います。 |
| (2:1伝導) | 2:1房室ブロックでは、いきぎれやふらつきなどの症状を自覚することが多いのでペースメーカーの適応がないか評価を行います。 |
| 完全房室ブロック | 心房から心室へ電気が通らなくなった状態です。 ポンプである心室へ電気が伝わっていませんが、房室結節よりも下位の場所から電気が発生して心拍数を保っていることもあります。 多くの場合心拍数は少なく、電気的には不安定な状態となります。まれに、無症状の方もいます |
| 脈拍が遅い(徐脈)による症状が急激に発生することがあります。多くの場合、緊急で治療が必要になります。ペースメーカーの適応を評価します。 |
房室ブロック以外
| PQ短縮 | 心房から心室へ刺激の伝わる時間が通常より短く状態です。まれに頻脈発作を合併することがあります。 |
|---|---|
| 脈の速い動悸を自覚したことがあれば、循環器内科で相談しましょう。自覚症状なければ、経過観察となります。 | |
| WPW症候群 | 房室結節以外に心房から心室で電気が伝わるバイパス経路(副伝導路)が存在し、特徴的な心電図変化を示します。WPW症候群では、頻脈を合併することが多いとされています。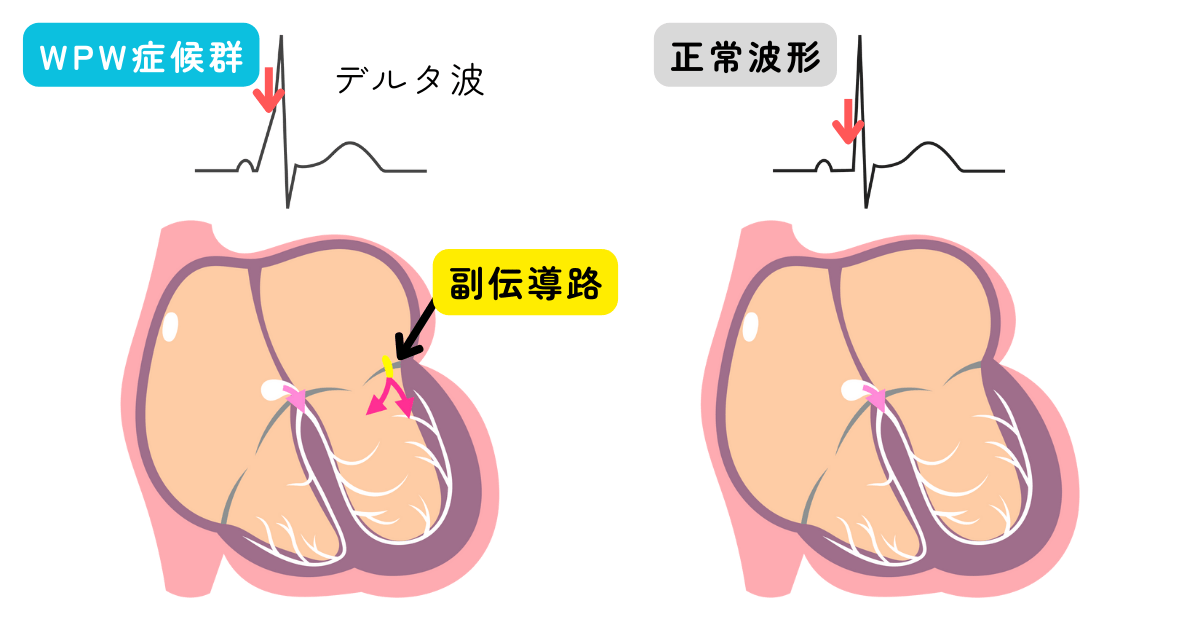 |
| 一度は必ず循環器内科を受診しましょう。 脈の速い動悸を自覚したことがあれば、治療の適応になります。症状がなくても社会的に適応で治療が行われることもあります。 WPW症候群について |
心室内の伝導障害
右脚ブロック
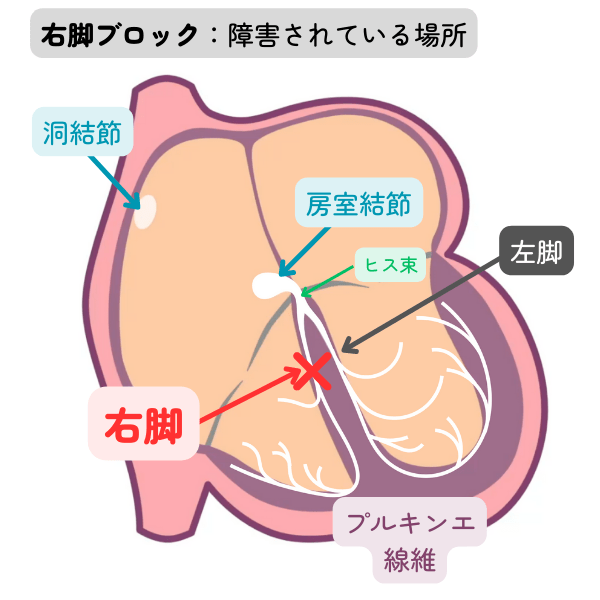
房室結節を抜けた電気信号は、右脚を通って右心室へ、左脚を通って左心室へ伝導していきます。
右脚の伝導が落ちた状態を右脚ブロックと呼びます。
伝導の障害程度で、下記のように分類されます。
| RSR’ パターン | 右脚の電気の流れがわずかに障害されている状態 |
|---|---|
| 異常波形として指摘されますが、正常者でも認めることがあり基本的には問題ありません。 | |
| 不完全右脚ブロック | 右脚の電気の流れがわずかに障害されている状態 |
| 異常波形として指摘されますが、基本的には問題ありませんが一度は循環器内科にかかっても良いでしょう。 | |
| 完全右脚ブロック | 右脚の電気の流れがブロックされている状態 |
| 異常波形として指摘されますが、基本的には問題ありません。基礎心疾患がないか、一度は循環器内科で評価してもらっても良いでしょう。 |
左脚ブロック
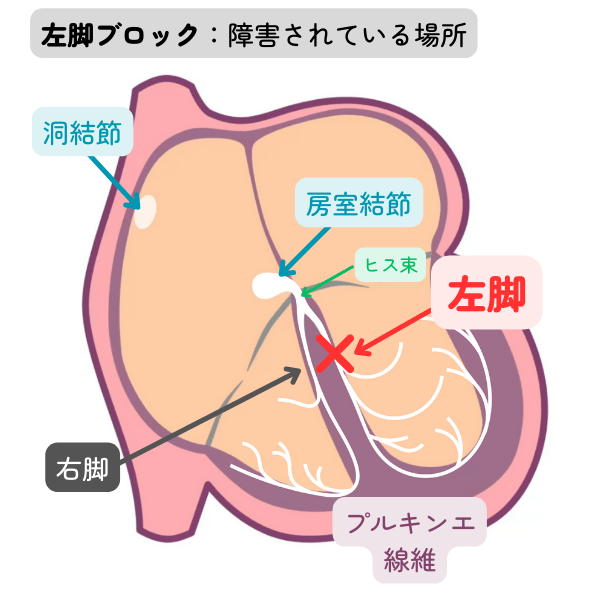
房室結節を抜けた電気信号は、右脚を通って右心室へ、左脚を通って左心室へ伝導していきます。
左脚はさらに前枝と後枝に分かれて左心室へ広がっていきます。
左脚の伝導の障害部位で、下記のように分類されます。
| 左脚前枝ブロック・左脚後枝ブロック | 左脚の前枝または後枝のどちらからで電気の伝導が悪くなった状態 |
|---|---|
| なんらかの基礎心疾患が原因で発生している可能性があります。基礎心疾患がないか、一度は循環器内科で評価してもらっても良いでしょう。 | |
| 完全左脚ブロック | 左脚の伝導がブロックされた状態 |
| なんらかの基礎心疾患が原因で発生している可能性があります。循環器内科で心エコーなどを施行し評価してもらいましょう。 |
その他のブロック
| 心室内ブロック | 心室内での電気伝導が障害された状態。心筋自体が障害を受けている可能性があります。 |
|---|---|
| なんらかの基礎心疾患が原因で発生している可能性があります。循環器内科で心エコーなどを施行し評価してもらいましょう。 | |
| 完全右脚ブロック+左脚前枝ブロック 完全右脚ブロック+左脚後枝ブロック | 右脚の伝導がブロックれ、左脚の前枝または後枝のどちらからで電気の伝導が悪くなった状態 |
| なんらかの基礎心疾患が原因で発生している可能性があります。基礎心疾患がないか、一度は循環器内科で評価してもらっても良いでしょう。 |
心電図異常その2:不整脈
洞結節機能
脈拍をコントロールしているのは、右心房にある洞結節です。洞結節は規則的に電気を発生させます。洞結節からのリズムが変わることで、脈拍が変化します。
脈速め
| 洞性不整脈 | 正常の心電図で概ねリズムは正常ですが、心拍の間隔が多少乱れる状態。呼吸の相(息をすったり、吐いたり)で変動します。健康な人でもよくみられます。 |
|---|---|
| 所見はありますが、対応は不要です。 | |
| 洞頻脈 (心拍数 毎分 100 回以上) | 正常の心電図波形で、心拍数が1分間に100回以上のものを洞頻脈といいます。精神的な緊張、発熱、貧血、甲状腺機能亢進症などで生じることがあります。 |
| 頻脈に至った原因を検証する必要があります。また、心不全が原因となることもあるため精査をお勧めします。 |
脈遅め
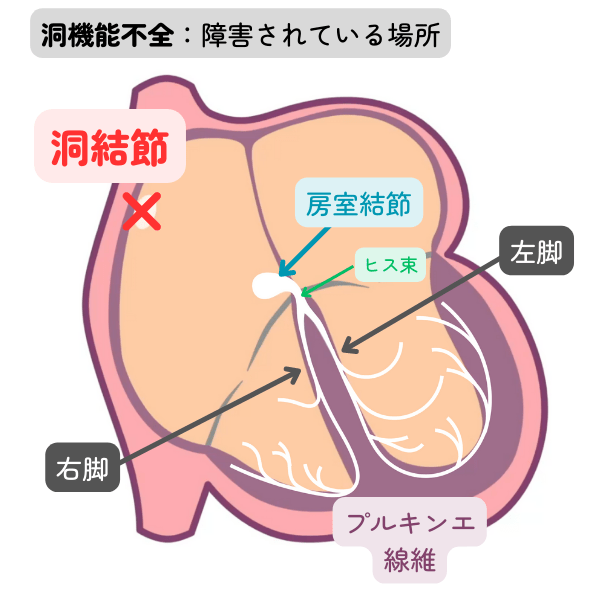
脈拍をコントロールしている洞結節の機能が低下した状態です。
ただ、脈拍が少ないだけで特に問題ない場合も多いです。徐脈による症状があるかどうかが治療を行うかどうかの基準になります。
| 洞徐脈 (心拍数 毎分 40 ~ 50 回未満) | 正常の心電図波形で、心拍数が1分間に50 回未満のものを洞徐脈といいます。 洞結節の機能低下や甲状腺機能低下症などが原因となることがあります。ただし、健康な状態でも脈拍が遅めの方もいます。特に持久力を必要とするスポーツを行っている人に多いです。 |
|---|---|
| 徐脈による自覚症状(めまい、労作時の息切れなど)があれば治療の対象になります。循環器内科で精査を受けましょう。 | |
| 高度な洞徐脈 (心拍数 毎分 40 回未満) | 洞徐脈で心拍数が1分間に40回未満になると高度洞徐脈といいます。徐脈による症状が出やすくなります。 |
| 徐脈による自覚症状(めまい、労作時の息切れなど)があれば治療の対象になります。循環器内科で精査を受けましょう。 | |
| 洞房ブロック・洞停止・洞不全症候群 | 洞結節の機能が不安定で、心拍数が高度に減少したり、いったん心停止をおこす状態です。洞不全症候群と呼ばれます。 |
| 徐脈による自覚症状(めまい、労作時の息切れなど)が出現する可能性が高くなります。症状あれば治療の対象になります。循環器内科で精査を受けましょう。患がないか、一度は循環器内科で評価してもらっても良いでしょう。 |
上室性不整脈
心室よりも上部(心房や房室結節)で生じた不整脈を上室性不整脈と言います。
| 上室期外収縮 | 洞結節以外の場所(心房や房室結節)で、洞結節がコントロールする正常の心拍リズムから外れたタイミングで電気が発生した状態です。 心臓の収縮するタイミングがずれるので一瞬の動悸を感じることがあります。 |
|---|---|
| 何らかの原因で上室期外収縮は増えることがあります。原因の精査を行います。基本的には経過観察となりますが、動悸の症状が強かったり気になる場合は治療することもあります。 上室期外収縮について | |
| 持続性上室調律、冠状静脈洞調律 | 洞結節以外の場所から発生した電気信号で心臓のリズムが保たれた状態です。健常な状態でも生じることがあります。 |
| 心拍数が多すぎたり、少なすぎたりしていなければ経過を見ることになります。 | |
| 上室頻拍 | 心室よりも上部(心房や房室結節)で生じた不整脈で、規則的なリズムの頻拍を上室頻拍といいます。突然発生し、突然止まるのが特徴です。 |
| 頻脈が持続していたら止めるための薬物治療を行います。 医療機関を受診しましょう。いったん止めてもそのうち再発する可能性があります。再発を予防するためには、カテーテルアブレーション治療を検討します。 上室頻脈について | |
| 心房細動 | 心房内で高頻度で乱れた電気信号のせいで心房は痙攣した状態になり、心房の電気信号がランダムに心室へ伝導するため心室の収縮するタイミングが乱れます。 |
| 心房細動で起こりうる問題は、「脳梗塞」「自覚症状」「心不全」があります。循環器内科を受診し、それぞれに対する治療方針を決めます。 心房細動について | |
| 心房粗動 | 心房内で高頻度に規則的な電気信号が旋回した状態です。心房から心室へ伝わり方で心拍数が違います。 |
| 心房細動と同じように脳梗塞の予防を検討します。心拍数が多いと自覚症状が強かったり、心不全になるころがあります。いずれにしても、循環器内科を受診し治療を行います。 心房粗動について |
心室性不整脈
心室で生じた不整脈を上室性不整脈と言います。
| 心室期外収縮 | 洞結節がコントロールする正常の心拍リズムから外れたタイミングで、心室のどこかから電気が発生した状態です。 心臓の収縮するタイミングがずれるので一瞬の動悸を感じることがあります。 |
|---|---|
| 指摘されたら、まずは循環器内科にて評価をしてもらいましょう。 自覚症状がなく、心臓の機能に問題がなければ経過観察になることが多いでしょう。心室期外収縮の頻度が多かったり、動悸などの自覚症状があれば治療の対象になります。 心室期外収縮について | |
| 多源性心室期外収縮 | 心室期外収縮の心電図波形が複数認められた状態です。期外収縮の発生源が複数あります。 |
| 心臓に何らかの問題がある可能性があるので、検査を行います。循環器内科を受診しましょう。 | |
| 心室頻拍 | 心室で正常ではない電気信号が連続的に発生しています。持続した場合は、血圧が下がったり命に関わる状態になることがあります。 |
| 緊急で治療が必要です。医療機関をすぐに受診しましょう。 心室頻拍について |
その他の不整脈
| 右房性P波 | 肺疾患や心房中隔欠損などで右心房に負担がかかると右心房が拡大します。心電図では、P波尖って高くなった状態になります。 |
|---|---|
| 健康診断の結果による判定区分に従いましょう。 | |
| 左房性P波 | 左心房に負担がかかると左心房が拡大します。心電図では、P波の幅が広くなります。 |
| 健康診断の結果による判定区分に従いましょう。 |
心電図異常その3:心筋の変化
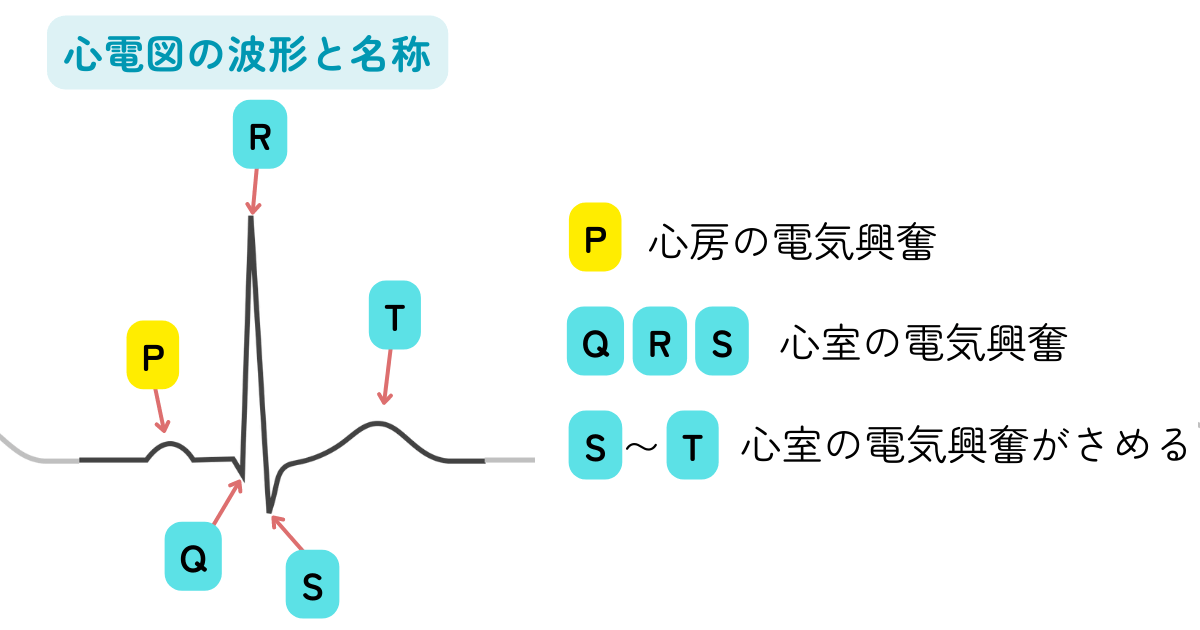
QRS波形の変化
QRS波形の変化には、前述の左脚ブロックや右脚ブロックも含まれますが、ここでは伝導障害ではなく心筋の変化に関わる変化について説明します。
| 左室高電位 | R波は心室の電気興奮を示しています。心室の筋肉が肥大している場合、心筋で発生する電気信号が増えます。それにより、R波が高くなります。 心肥大を示している可能性があります。  |
|---|---|
| 心肥大がないか心エコーなどで評価します。循環器内科を受診しましょう。心肥大がなくても高血圧による変化が生じている可能性があります。血圧が高くないかも調べましょう。 | |
| R波増高不良 | 心電図は電気信号を12方向で評価します。胸部誘導(胸に貼る電極)からの情報は R 波の評価に重要です。R 波が通常よりも高くない状態をR波増高不良といいます。 心筋梗塞や心筋症などでみられますが、特に問題ない方でも見られることがあります。  |
| 心エコーなどで心筋梗塞や心筋症の精査を行いますので、循環器内科を受診しましょう。 | |
| 異常Q波 | 心電図波形のQ波が広く、深くなった状態です。心筋梗塞や心筋症などでみられます。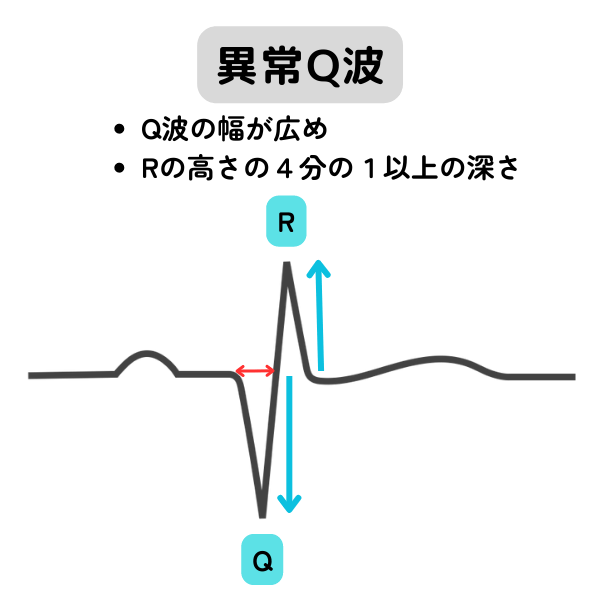 |
| 心エコーなどで心筋梗塞や心筋症の精査を行いますので、循環器内科を受診しましょう。 ※ III誘導、aVF誘導のみの幅の狭いQ波は、問題がなくても指摘されることがあります。念の為、検査を受けてもよいかもしれません。 |
ST部分の変化
| ST低下 | 心電図波形のうちで、ST部が下がった状態です。狭心症などで心臓の血流れが悪い場合や、心臓の筋肉が厚くなった場合(心肥大)などで起こります。ただし、問題がなくても見られることもあります。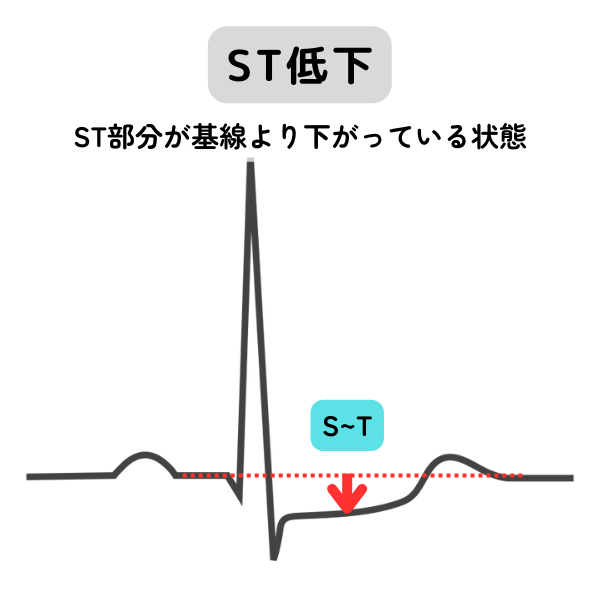 ST部分の傾きで、上行傾斜型、U字型、水平型、下降傾斜型などに分かれます。 |
|---|---|
| ST部分の傾き方を参考に検査を進めます。 心エコーや運動負荷心電図、CTなどが行われます。循環器内科に相談しましょう。 | |
| ST上昇 | 心電図波形のうちで、ST部分が上がっている状態です。 心筋梗塞、心筋炎、ブルガダ症候群などでみられますが、心臓に病気がなくても現れることがあります(早期再分極)。  |
| 一度は循環器内科を受診しましょう。問題なければ経過を見ることになります。 | |
| coved型 ST上昇 | 心電図に特徴的な波形を呈するブルガダ症候群と呼ばれる病気があります。ブルガダ症候群の心電図のうち、coved 型 ST上昇はタイプ1に分類されます。 |
| 問診(失神歴や家族歴など)や心電図のタイプなどでリスク評価が行われます。必要に応じてそのほかの検査が予定されます。専門医を受診しましょう。タイプ1波形は他のタイプと比較して、リスクが高い波形です。 ブルガダ症候群について | |
| サドルバック型 ST上昇(saddle back 型) | 心電図に特徴的な波形を呈するブルガダ症候群と呼ばれる病気があります。ブルガダ症候群の心電図のうち、サドルバック型 ST上昇はタイプ2または3に分類されます。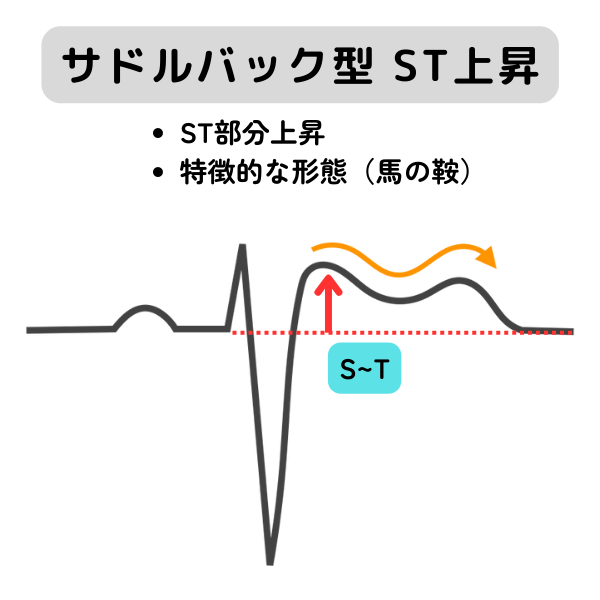 |
| 問診(失神歴や家族歴など)や心電図のタイプなどでリスク評価が行われます。必要に応じてそのほかの検査が予定されます。専門医を受診しましょう。 タイプ1と比較してリスクは低くなりますが、波形が変化する場合は注意が必要です。波形が変化しないか検査されることもあります。 | |
| 早期再分極 | ST部分が上昇し早期再分極と診断されることがあります。 |
| 健常な状態の方はほとんどで経過観察可能です。 非常にまれに危険な不整脈を合併することが報告されていますが、どのような方がリスクが高いかはっきりしたものはありません。 |
T波の変化
心電図のT波は興奮した心室がさめる時にできる波です。
| 高いT波 | T波の高さが通常より高くなっている状態です。 血液中の電解質カリウムの上昇(高カリウム血症)や心筋梗塞の発症直後、僧帽弁狭窄症などでみられます。 健常な状態でも認めることがあります。 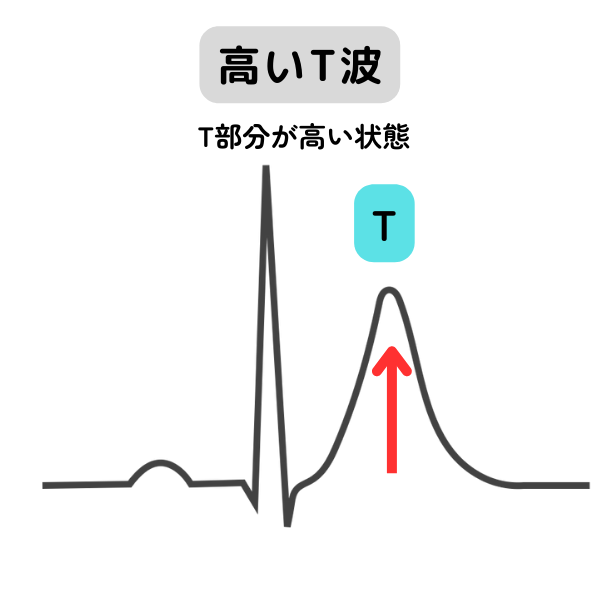 |
|---|---|
| 自覚症状に注意し、日常生活に支障なしと判断されます。 | |
| 陰性T波 | 通常は上向きのT波が下向きにへこんだ状態です。 心筋梗塞や狭心症、高血圧による変化、心筋症による心肥大などでみられます。  |
| ST部分の傾き方を参考に検査を進めます。心エコーや運動負荷心電図、CTなどが行われます。循環器内科に相談しましょう。 | |
| 平低T波 | 通常はなだらかに上向のT波が平坦になった状態です。 健常女性や肥満があるかたにみられることがあります。心筋梗塞後などでもみられることがあります。  |
| 受診の必要性は、健康診断の結果による判定区分に従いましょう。 |
QT時間
| QT延長 | QRS波の始まりからT波の終わりまでの時間(QT時間)が通常よりも延長した状態です。 心拍数に影響を受けます。電解質(低カリウム、低カルシウム)や各種薬物(抗不整脈薬、抗精神薬、抗生物質など)などにより延長することがあります。 QT時間が過度に延長されると危険な不整脈(多形性心室頻拍)に至ることがあります。 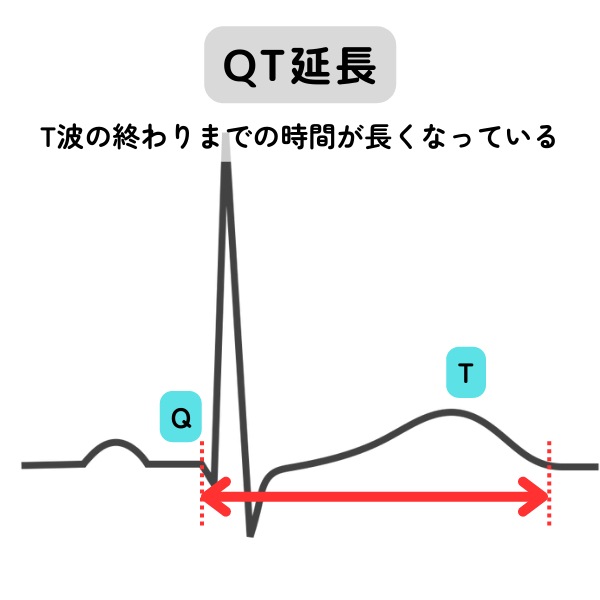 |
|---|---|
| QT時間の延長具合により対応が変わります。健康診断の結果による判定区分に従いましょう。非常に延長しているときは早めに循環器内科に相談しましょう。 | |
| 陰性U波 | T波の後に小さな波形(U波)を認めることがあります。下向き(陰性)のU波は心臓の病気を示唆する可能性があります。冠動脈疾患(狭心症、心筋梗塞)、心臓弁膜症、心筋症など。 |
| 健康診断の結果による判定区分に従いましょう。 |
心電図異常その4:その他の所見
| 軸偏位 | 心室に電気が流れる方向を電気軸として表現します。電気軸が通常より右側に傾いていることを右軸偏位、左側に傾いていることを左軸偏位といいます。 |
|---|---|
| 軸偏位だけでは特に問題ありません。 | |
| 低電位差 | 心電図で記録される心臓の電気信号が低い状態です。 実際に心臓の起電力が落ちている場合と体の水分貯留や肥満、肺疾患などで電気が広い低い場合で生じます。 |
| 問題ないことが多いですが、健康診断の結果による判定区分に従いましょう。 | |
| 右胸心 | 心臓の左右の向きが逆になっている状態です。 |
| 問題ないことが多いですが、健康診断の結果による判定区分に従いましょう。 |

